Gần đây có 1 số bệnh nhân khi được bác sĩ chẩn đoán là mình mắc bệnh thận mạn tính (CKD) và được tư vấn là bệnh không chữa khỏi được nên tỏ ra hết sức lo lắng và đôi khi buông xuôi. Để các bạn hiểu rõ hơn một chút về vấn đề này tôi xin trao dổi ngắn gọn như sau để các bạn hiểu và có ý thức với bệnh và điều trị, cố gắng giữ cho chức năng thận của mình giảm chậm hoặc ngăn ngừa sự tiến triển của bệnh thận mạn.
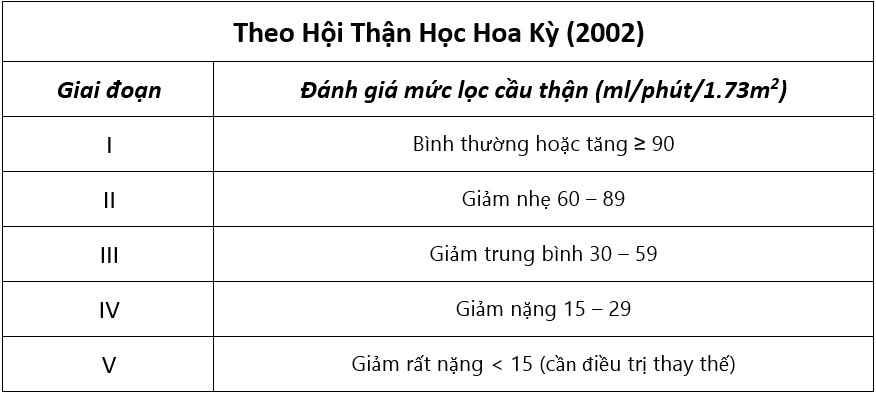
– Bệnh thận mạn tính được phân thành 5 giai đoạn dựa vào mức lọc cầu thận. Mức lọc cầu thận (MLCT) có thể được tính bằng nhiều phương pháp khác nhau.
– Bệnh thận mạn tính thường tiến triển qua nhiều năm, với thời gian tiến triển âm thầm kéo dài khi bệnh chưa có biểu hiện lâm sàng; do đó việc chẩn đoán, đánh giá và điều trị chủ yếu dựa vào những dấu ấn sinh học đánh giá chức năng thận. Mức lọc cầu thận (MLCT) vẫn là dấu ấn lý tưởng của chức năng thận.
Không may là, việc đo lường MLCT đòi hỏi nhiều thời gian, do đó, MLCT thường được ước tính nhờ những công thức sử dụng các dấu ấn nội sinh lọc qua cầu thận như là creatinine và cystatin C. Những dấu ấn sinh học khác như albumin niệu có thể xuất hiện từ trước khi có sự suy giảm chức năng thận và đã cho thấy có mối liên quan mạnh mẽ với tiến triển cũng như kết cục của bệnh. Những dấu ấn sinh học giàu tiềm năng khác đã nổi lên, hứa hẹn khả năng phát hiện được tổn thương thận sớm hơn những dấu ấn đang được sử dụng. Công thức CKD-EPI có hiệu quả hơn công thức MDRD, đặc biệt ở MLCT > 60ml/ph/1.73m2. Công thức kết hợp cystatin C với creatinine có hiệu quả hơn những công thức sử dụng đơn độc cystatin C hoặc creatinine và công thức này thường được khuyến cáo trong những trường hợp các xác định chính xác bệnh thận mạn tính.
– Tuy nhiên trên lâm sàng, công thức tính ước lượng của MDRD hoặc tính MLCT qua nồng độ creatinine huyết thanh (tính bằng công thức Cockcroft – Gault)
Bảng 1. Các giai đoạn của bệnh thận mạn tính
– Đối với nhân viên y tế có thể có cách phân giai bệnh thận mạn phức tạp hơn
– Khi đánh giá mức lọc cầu thận cần chú ý đến một số yếu tố như: tuổi, giới để khẳng định bệnh nhân có giảm mức lọc cầu thận hay không. Bởi vì tuổi càng cao theo sinh lý bình thường mức lọc cầu thận sẽ giảm đi tương ứng. Viêc đánh giá sự suy giảm mức cần dựa vào quá trình theo dõi MLCT trong nhiều tháng, nhiều năm và mang tính liên tục. Khi bệnh nhân đã được chẩn đoán suy thận mạn tính thì khả năng can thiệp nhằm cải thiện MLCT là không thể, mà các tác động chỉ có thể duy trì hoặc làm chậm sự tiến triển của quá trình suy thận.
Như vậy bác sĩ và bệnh nhân có thể làm được gi đề duy trì hoặc làm chậm diễn tiến suy thận?
– Có nhiều yếu tố nguy cơ ảnh hưởng đến tiến triển của bệnh thận mạn tính nói chung và suy thận mạn nói riêng. Các yếu tố này có thể được chia thành 2 nhóm chính đó là: Nhóm yếu tố nguy cơ không thay đổi được và nhóm nguy cơ có thể thể tác động và làm thay đổi được.
– Chính vì vậy việc tác động của người thầy thuốc và bệnh nhân chủ yếu là vào nhóm nguy cơ có thể thay đổi được với mục đích duy trì ổn định MLCT đang có và làm chậm sự tiến triển của quá trình suy thận đến bệnh thận mạn tính giai đoạn cuối.
Nhóm các yếu tố nguy cơ không thay đổi được
– Giới tính: Theo nhiều nghiên cứu nam giới tiến triển bệnh thận nhanh hơn nữ giới.
– Tuổi theo quy luật của tự nhiên quá trình lão hóa sẽ làm cho số nephron chức năng giảm dần theo tuổi: ở tuổi 70 số nephron bị xơ hóa chiếm khoảng 12%- 13 %, ở tuổi 80 thì tỷ lệ này vào khoảng 30%. Trong khi đó ở lứa tuổi thanh niên thì tỷ lệ này chỉ khoảng1%. Quá trình này dẫn đến làm giảm số lượng nephron chức năng.
– Chủng tộc: Người da đen mắc bệnh đái tháo đường thì nguy cơ suy thận mạn giai đoạn cuối do đái đường nhiều hơn người da trắng.
– Yếu tố di truyền: Khi mới sinh số lượng nephron của mỗi người tính trung bình khoảng 2 triệu nephron và không được tăng lên trong suốt cuộc đời. Những trẻ được sinh ra có trọng lượng thấp dưới 2.5 kg, sinh thiếu tháng, mẹ dùng một số thuốc có thể gây độc cho thận, mẹ mắc một số bệnh như đái tháo đường, tiền sản giật trong thời gian mang thai, mẹ dùng nhiều thuốc lá sẽ có nguy cơ bị giảm số lượng nephron. Chính vì tình trạng có ít nephron cho nên thận sẽ dễ nhạy cảm với các tác nhân gây bệnh và do đó nguy cơ thận bị tổn thương lớn hơn trẻ bình thường khác.
Nhóm yếu tố nguy cơ có thể thể tác động và làm thay đổi được
– Protein niệu là một trong những dấu ấn thường gặp và quan trọng trong việc xác định có tổn thương thận trong thực hành lâm sàng. Nếu protein niệu cao >1 g/24 h thường là có tổn thương cầu thận có thể là nguyên phát hoặc thứ phát. Đây là một trong các yếu tố có thể tác động và làm thay đổi được.
– Trên lâm sàng qua nhiều nghiên cứu thấy rằng những bệnh nhân có lượng protein niệu càng cao thì thời gian dẫn đến suy thận càng ngắn:
1) Nếu lượng protein niệu < 1g/24 h, thì tốc độ giảm MLCT tương ứng vào khoảng 1,7ml/ph/1.73 m2/ năm, nhưng nếu lượng protein niệu > 3 g/24 h, tốc độ giảm MLCT tương ứng vào khoảng 8,3 ml/ph/1,73 m2/năm.
2) Mặt khác nếu bệnh nhân mắc bệnh cầu thận kèm theo có tổn thương ống kẽ thận sẽ làm tiến triển của suy thận nhanh hơn: Những bệnh nhân có tổn thương ống kẽ thận sẽ góp phần dần dần gây giảm chức năng lọc của cầu thận. Cơ chế ở đây được giải thích như sau: protein niệu thoát ra từ cầu thận kéo dài và liên tục sẽ dẫn đến tổn thương ống thận do ống thận phải tăng tái hấp thu các protein. Những protein này có tác dụng gây hoạt hóa và gải phóng các cytokine từ tế bào ống thận gây nên tình trạng viêm ống thận dần dẫn đến xơ hóa ống thận và mô kẽ xung quanh gây giảm và mất dần chức năng lọc của cả đon vị thận (nephron). Điều này cho thấy việc làm giảm protein niệu của bệnh nhân mắc bệnh thận mạn tính có vai trò quan trọng nhu thế nào trong việc làm chậm tiến triển của suy thận mạn.
– Nguyên nhân gây bệnh thận mạn tính: bệnh nhân đái tháo đường khống chế đường huyết không tốt, bệnh cầu thận, thường dẫn đến suy thận mạn nhanh hơn một số nguyên nhân khác như: tăng huyết áp, bệnh ống thận kẽ do thuốc, hóa chất, và do vi khuẩn…Như vậy khống chế đường huyết tốt, làm giảm protein niệu ở bệnh nhân tiểu đường, tránh dùng các thuốc độc cho thận, và duy trì huyết áp ổn định sẽ có vai trò làm chậm tiến triển của bệnh thận mạn tính.
– Tăng lipid máu góp phần gây nên xơ vữa mạch máu nói chung và mạch thận nói riêng.
– Hút thuốc lá gây tổn thương thận qua một số cơ chế trực tiếp và gián tiếp, tác nhân chủ yếu ở đây là do tác dụng của Nicotine có trong thuốc lá gây nên.
Trên đây chỉ là một vài điều cơ bản để giúp các bạn chú ý bên cạnh một số yếu tố khác tùy theo tình trạng bệnh cụ thể của mỗi các nhân mà bs sẽ có những cách điều trị và tư vấn khác nhau
Chúc các bạn lạc quan và có một cuộc sống “bình thường mới” khi bản thận bị phát hiện bệnh thận mạn